内镜粘膜下剥离术(ESD)
- 健康养生
- 5小时前
- 338
内镜粘膜下剥离术( ,ESD)是在内镜下黏膜切除术(EMR)基础上发展而来的新技术,内镜下使用高频电刀与专用器械,将胃肠道>2cm的病灶(包括胃肠道早期肿瘤)与其下方正常的粘膜下层逐步剥离,以达到将病灶完整切除的目的。
一ESD的优点
ESD 是一项先进的内镜技术,可以实现对胃肠道表浅病变的治愈性切除,在避免外科手术及保留器官的同时,对病灶进行切缘阴性的整块切除。
与传统的 EMR 相比,它的优点在于可以对直径大于 2cm 的病灶进行整块切除,避免分片切除,进而避免局部复发。
整块切除病灶后可以对其进行组织病理学分析,以确定是否是治愈性切除。
不管表浅病灶大小、位置及是否存在纤维化,ESD 均可对其切除,但是上述优点是以穿孔、出血等风险增加及手术时间较长为代价的。
它具有以下优点:
1、创伤小、不改变消化道结构、避免外科手术风险及减少术后生活质量下降等优点;
2、患者可接受多个部位多次治疗;
3、使医生获得完整的组织病理标本以供分析;
4、对于面积较大且形态不规则或合并溃疡、瘢痕的肿瘤进行96%以上的切除率,以减小复发概率。
5、在疗效评估上,也是非常乐观,据相关研究显示:
总之,ESD是一种经济、安全、可靠的治疗消化道浅表性病变的方法。
二ESD的适应证
1、消化道巨大平坦息肉
直径大于2 cm的胃肠道宽基息肉和无蒂息肉
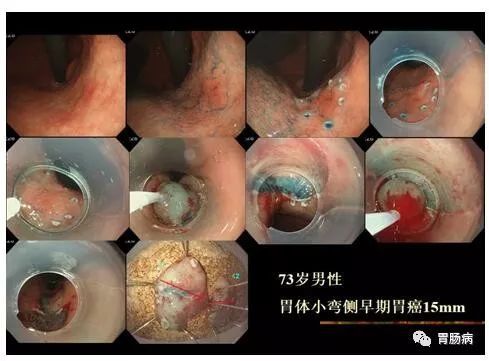
2. 胃肠道早癌
ESD治疗消化道早期肿瘤的适应证为无淋巴及血行浸润、转移,无论病灶位置及大小,均能应用ESD切除。
在日本,ESD已被确立为上消化道早期肿瘤内镜切除的标准方法。
目前 ESD 治疗早期胃癌适应症为:
(1)分化型黏膜内癌、无溃疡发生;
(2)溃疡、分化型黏膜内癌,病变直径
(3)sm1浸润分化型腺癌,无溃疡发生,无淋巴即血行转移,病变直径小于30mm;
(4)低分化型黏膜内癌,无溃疡发生,病变直径
对于年老体弱,有手术禁忌证或疑有淋巴结转移的黏膜下癌可视为相对适应证。
3. 消化道粘膜下肿瘤
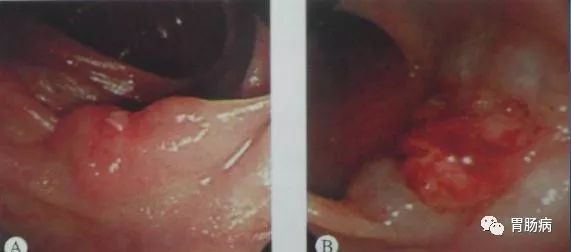
消化道粘膜下肿瘤(SML)是指一大类消化道上皮以下组织起源的实体肿瘤,包括平滑肌瘤、间质瘤、脂肪瘤、神经源性肿瘤、类癌、异位胰腺、囊肿、静脉瘤等,对于直径>2 cm的粘膜下隆起需ESD治疗。
表 1 胃癌 ESD 治疗的适应症
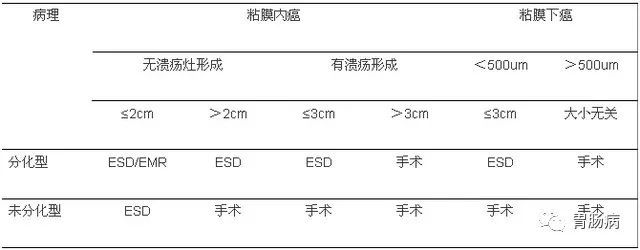

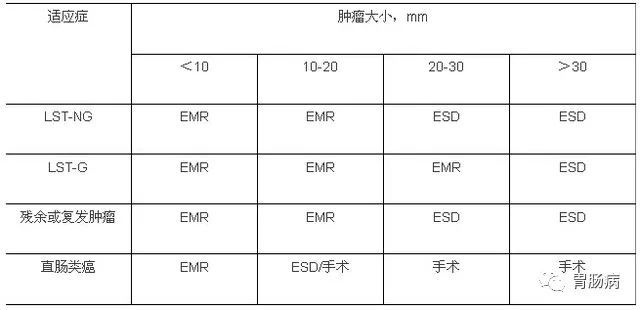
表 2 结直肠病变 ESD 适应症
三ESD的禁忌症
1、病变隆起试验阴性(基底部注射生理盐水后局部无明显隆起),提示病变基底部的黏膜下层与基层间有粘连,肿瘤可能已浸润至肌层组织。
2、心脏、大血管手术术后服用抗凝剂、血液病、凝血功能障碍者,在凝血功能没有得到纠正前,严禁ESD治疗。
3、 ESD在肿瘤剥离过程中技术难度高,耗时较长,清醒状态下患者难以耐受,手术过程中上消化道的分泌物及胃腔内血性液体、染色剂等易造成患者呛咳、误吸、窒息等。一般手术在全麻、气管插管的状态下进行较为安全。
四ESD的准备
1、ESD的常用物品
常用物品:
消化道治疗内镜、高频电发生器、针式切开刀,末端绝缘手术刀(IT刀)、钩形电刀、圈套器、透明帽、热活检钳、氩气刀、金属钛夹、注水泵等;
常用的粘膜下注射液有:
生理盐水,20%葡萄糖溶液、甘油果糖,生理盐水稀释四倍的透明质酸盐、甘油稀释四倍的透明质酸盐,纤维蛋白原,1:肾上腺素,1:20000靛胭脂等。
2、ESD的术前准备
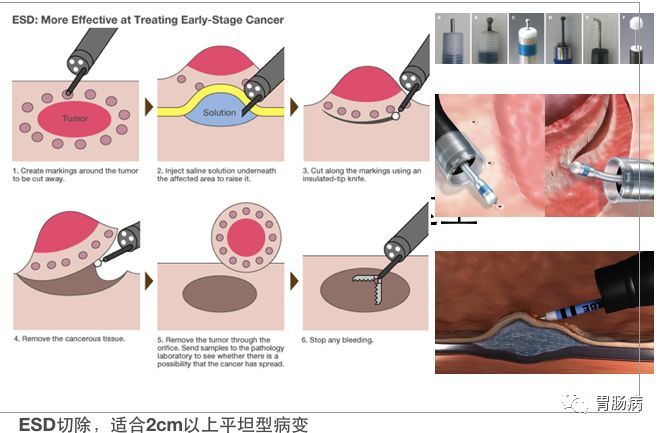
五ESD的基本步骤
基本步骤如下图所示:
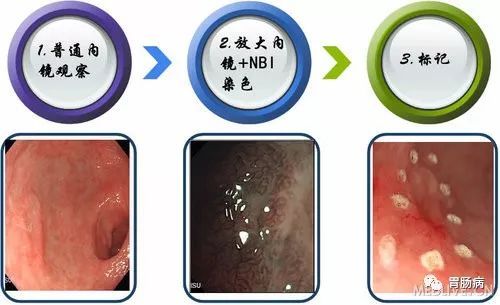
下面详细讲解:
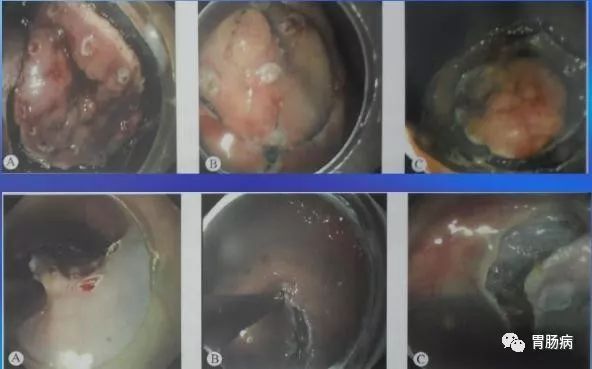
1.标记:
应用针形切开刀或APC于病灶边缘0.5-1.0cm进行电凝标记。
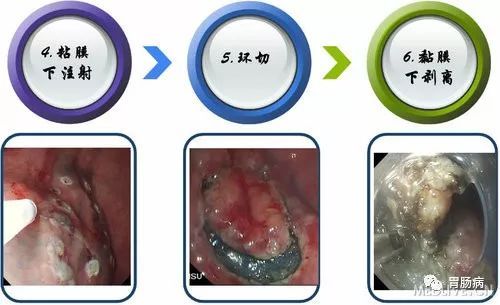
2.抬起:
于病灶边缘标记点外侧进行多点粘膜下注射,每点约2ml,可重复注射,直至病变明显抬起。上消化道黏膜下注射原则先肛侧后口侧。下消化道黏膜下注射先口侧后肛侧。
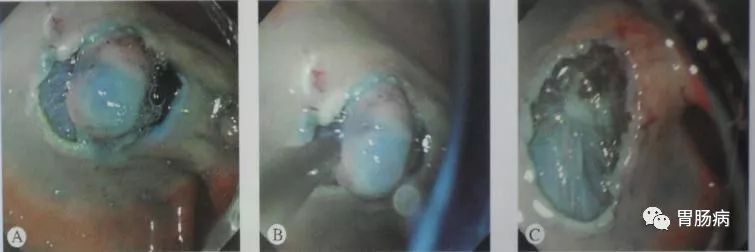
3.切缘:
应用针形切开刀、HOOK刀、IT刀沿病灶边缘标记点切开粘膜。缘切开时会引起出血.一旦出血要及时处理,可用治疗器械电凝止血或热活检钳电凝止血;边缘切开过深时,会造成切开部位穿孔,可应用金属夹夹闭,不必终止ESD治疗。
4.剥离:
应用IT刀或HOOK刀沿切缘对病变黏膜下层进行剥离,切除病变以大头针固定后送病理检验。
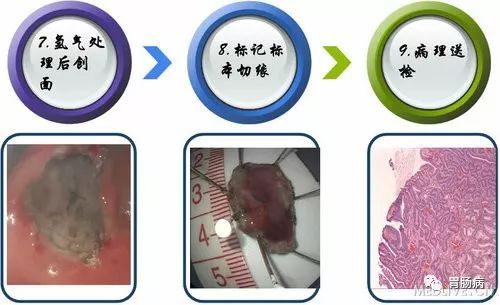
5.创面处理:
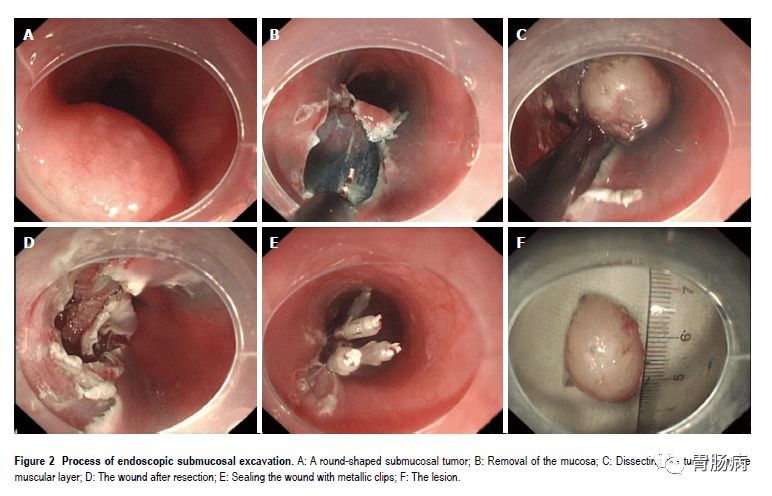
完整剥离病灶后要对创面进行处理,对出血点要进行止血:
面积较大或侵犯层次较深的创面,要应用金属夹夹闭,防止术后穿孔的发生。
六ESD的并发症及其处理
1、出血:
出血多发生在术中或术后 24 h 内,操作中黏膜下反复足够注射有助于预防 ESD 术中出血;剥离过程中,少量渗血可直接用0.9%NaCl溶液或2%冰去甲肾上腺素溶液冲洗,微小的出血可通过电凝治疗,大血管选用热活检钳烧灼,必要时可使用金属夹进行夹闭治疗。
在 ESD 术后应对创面所有裸露的小血管进行处理,必要时金属夹夹闭创面,在创面处理时应特别注意,尤其是位于固有肌层病变,切除后残余的肌层非常薄,使用 APC 对创面血管进行电凝时易造成穿孔。现不主张以 APC 方式进行创面血管的处理。
术后常规应用质子泵抑制剂( 静脉点滴) 3 d,可有效降低迟发型出血的几率,口服8周,可促进溃疡面的愈合。
2、穿孔:
较小的穿孔可采用金属夹夹闭并留置胃管观察,穿孔较大内镜不能闭合创面,或同时合并出血,应及时中转腹腔镜修补穿孔创面。
内镜下金属夹夹闭后的穿孔,经内科保守治,如胃肠减压、禁食水和 PPI 治疗后愈合,极少数较大穿孔需外科手术治疗。避免术中发生消化道穿孔最重要的一点是在ESD 术中始终保持操作视野清晰。
3、狭窄
狭窄形成主要是食管 ESD 后的并发症,也可能见于胃贲门及幽门前区 ESD 术后。
切除病灶的面积及周长与狭窄形成的风险高低有关。食管环周 ESD 术后的狭窄发生率接近 100%。ESD 术后导致的狭窄可通过应用激素以预防,治疗可通过食管扩张。
七ESD的术后护理
1、做好患者复苏护理,做好交接班;
2、 病理标本及时送检;
3. 嘱患者严格卧床休息24h,避免大幅度活动,观察有无发热、心悸、冷汗、腹痛、便血等感染及出血并发症;
4、术后禁食 48‐72h,然后改为温凉流质(米汤、面汤,牛奶等),逐渐过渡到半流质饮食(软面条、粥等),禁食粗糙辛辣食物,半月内避免重体力活动,出血且创面较大患者延长禁食时间,遵医嘱给予营养、抗感染、制酸药物应用;
5、ESD术中使用的金属夹会随着创面的愈合而自行脱落排出,做好患者解释,消除患者顾虑。手术创面会形成溃疡,一般 1 ~ 2 个月后完全愈合,嘱患者定期复查随访内镜。
6、术后病理为高级别上皮内瘤变、粘膜内癌、粘膜下层浅层癌有局部残留及复发风险需密切随访!间隔3月、6月、12月、1年、1年、1年共6次随访,必要时追加腹部增强CT,如有局部复发可以及时内镜下切除!
供稿:潘西川








